眼科学/角膜炎
由于角膜的解剖位置是直接与外界接触,比较容易受到各种外界因素的影响而发炎,直接从事工农业生产者更是如此。角膜本身无血管,其营养来源除房水供应外,周边角膜主要依赖角膜缘血管网。
一、病因
引起角膜炎症的病因及其复杂,除原因不明者外,主要有以下几个方面。
(一)外伤与感染是引起角膜炎最常见的原因。当角膜上皮层受到机械性、物理性和化学性等因素的损伤时,细菌、病毒和真菌等就趁机而入,发生感染。侵入的致病微生物既可来源于外界的致伤物上,也可来自隐藏在眼睑或结膜囊内的各种致病菌,尤其慢性泪囊炎,是造成角膜感染的危险因素。
(二)全身性疾病 是一种内在性的因素。例如结核、风湿、梅毒等引起的变态反应性角膜炎。全身营养不良,特别是婴幼儿维生素A缺乏引起的角膜软化症,以及三叉神经麻痹所致的神经麻痹性角膜炎等。此外尚有原因不清楚的蚕蚀性角膜溃疡等自身免疫性疾病。
(三)角膜邻近组织疾病的影响例如急性结膜炎可引起浅层点状角膜炎,巩膜炎可导致硬化性角膜炎,色素膜炎也可引起角膜炎。眼睑缺损合并睑裂闭合不全时,可发生暴露性角膜炎等。
二、病程与病理变化
角膜炎发生以后,其病程与病理变化一般可分为三个阶段:即炎症浸润期、进行期和恢复期。炎症病变的转归,一方面取决于致病因素的强弱,机体抵抗力的大小;另一方面也取决于医疗措施是否及时、恰当。兹列表概括如下。
(一)浸润期 当致病因子侵袭角膜时,首先是角膜缘处血管扩张、充血(睫状充血,如兼有结膜血管充血,则称为混合充血)。由于炎性因子的作用,血管壁的通透性增加,血浆及白细胞,特别是嗜中性白细胞迁入病变部位,在角膜损伤区形成边界不清的灰白色混浊病灶,周围的角膜水肿,称角膜浸润(corneal infiltration)。浸润角膜因水肿而失去光泽。角膜浸润的大小、深浅、形状因病情轻重而不同。经过治疗后,浸润可吸收,也有自行吸收的,角膜透明性得以恢复而痊愈;病情严重或治疗不及时,炎症将继续发展。

(二)进行期 如浸润阶段的炎症没有得到控制,浸润将蔓延扩大,随后新生血管将伸入浸润区,特别是周边部的炎症更是如此。在浸润区嗜中性白细胞溶解,释放出含有水解酶的溶酶体颗粒。水解酶与角膜蛋白发生反应,导致浸润区的角膜上皮层,前弹力层和基质层坏死脱落,角膜组织出现缺损,形成角膜溃疡(corneal ulcer),又称溃疡性角膜炎(ulcerativekeratitis),溃疡边缘呈灰暗色或灰黄色混浊。如溃疡向纵深发展,即形成深层溃疡,溃疡底部不平。由于毒素的刺激可并发虹膜睫状体炎;严重时,大量纤维蛋白性渗出物集聚于前房下部形成前房积脓(hypopyon)。当角膜基质完全被破坏、溃疡波及到后弹力层时,由于局部抵抗力降低,眼内压力可使后弹力层及内皮层向前膨出,称后弹力层膨出(descemetocele)。临床检查时在溃疡底部可见“黑色”透明小泡状突起。这是角膜即将穿孔的征兆。此时,若眼球受压,例如揉眼、碰撞、打喷嚏、用力咳嗽、便秘等,均可造成角膜骤然穿孔。在穿孔瞬间,病人可自觉眼部突然剧疼,并有热泪(即房水)流出。穿孔后可引起一系列的并发症和后遗症。
位于角膜基质层内的浸润,可不发生溃疡,称无溃疡性角膜炎,以淋巴细胞浸润为主。此种类型的角膜炎多与机体的变态反应有关,如角膜基质炎。
(三)恢复期即炎症的转归阶段。经过治疗,溃疡可逐渐转向清洁,周围健康角膜上皮细胞迅速生长,将溃疡面完全覆盖,在角膜上皮细胞的掩盖下,角膜基质的成纤维细胞增生和合成的新胶原,修补基质的缺损处,角膜溃疡遂告痊愈。角膜中央区溃疡愈合方式多为无新生血管性愈合;周边部溃疡多为有血管愈合。新形成的角膜基质胶原纤维排列紊乱,构成了不透明的瘢痕组织。位于中央区的致密瘢痕可使患眼视力严重丧失。浅层溃疡,仅有角膜上皮层覆盖创面,无结缔组织增生者,则在损伤处形成透明的小凹面,荧光素不染色,称为角膜小面(corneal facet)。(图6-1,6-2)
三、临床表现
(一)自觉症状 由于三叉神经感觉纤维受炎症刺激,病人主诉有怕光、流泪、疼痛,重者有眼睑痉挛等刺激症状。当角膜上皮剥脱时可导致剧烈眼疼。根据角膜病变的程度和部位,可伴有不同程度的视力障碍,除化脓性角膜感染外,一般分泌物不多或无分泌物。

1、上皮脱落 2.溃疡及前房积脓 3.后弹力层膨出
图6-1 角膜溃疡
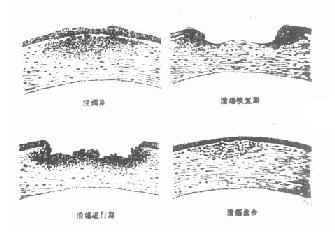
图6-2 角膜溃疡进行性演变
(二)体征
1.球结膜水肿 严重的角膜炎,可引起不同程度的球结膜水肿。
2.睫状充血当角膜发炎时,角膜缘周围睫状前血管网扩张和充血,称睫状充血。当结膜及睫状充血同时出现时称混合充血。(见彩图20)
3.角膜混浊由角膜浸润、水肿或溃疡引起。须与炎症后所形成的角膜瘢痕进行鉴别。
表6-1 角膜浸润性与瘢痕性混浊的鉴别
| 浸润性混浊 | 瘢痕性混浊 | |
| 刺激症状 睫状或混合充血 表面光泽 混浊边界 荧光素染色 |
+ + 灰暗粗糙,无光泽 不清楚 角膜上皮损伤、脱落或溃疡可着色。但深层角膜浸润上皮完整时则不着色 |
- - 平滑、光亮 清楚 不着色 |
4.角膜新生血管在角膜炎症或溃疡的病变过程中,充血的角膜缘周围毛细血管网伸出新生的血管支侵入角膜时,称角膜新生血管。上皮下新生血管,来自浅层血管网,呈树枝状,色鲜红,与结膜血管相连。前基质新生血管起源于深层血管网;后基质的新生血管来自虹膜动脉大环和放射状虹膜血管伸到角膜缘的分支。深层新生血管呈毛刷状,色暗红。伴有角膜上新生血管的出现是机体修复功能的表现。
在炎症期,角膜新生血管很容易看到,炎症消退后,存留在相对透明角膜上的新生血管,仅存管腔没有血液,名叫影子血管(ghost vessels),较难发现。角膜新生血管,一方面可使角膜失去透明性,另一方面使角膜组织发生生物化学的变化,由不参与整体组织的免疫赦免状态,到参与免疫反应,因而可能导致角膜移植时的排斥反应。
四、角膜炎症与后遗症
(一)虹膜睫状体炎和角膜瘢痕浅、深层角膜溃疡或角膜基质炎。在炎症阶段,可并发虹膜炎或虹膜睫状体炎。此时若形成前房积脓,则为无菌性前房积脓。当角膜溃疡或基质炎愈合、修复后,在角膜上形成的不透明部分叫角膜瘢痕。其对视力的影响,随瘢痕的厚薄、大小及位置而异。
1.角膜云翳(cornealnebual)薄云雾状的角膜瘢痕。用斜照法或裂隙灯检查方法可发现。
2.角膜斑翳(cornealmacula)较厚,呈灰白色混浊,半透明,肉眼即可看见。
3.角膜白斑(cornelleucoma )为最厚的角膜瘢痕,呈乳白色或瓷白色混浊,不透明,一望而知。
(二)角膜溃疡穿孔引起的并发症与后遗症
1.角膜瘘(cornealfistula)小的角膜穿孔后,如果角膜上皮细胞沿创缘长入创口内,防碍穿破口愈合,则形成角膜瘘,使眼球内外相通,很容易引起球内感染。检查时,在角膜混浊处中央可看到一个黑色小点。前房变浅,眼压降低。用荧光素滴在角膜上,从瘘孔流出的房水会将荧光素冲淡,形成一条淡绿色细流。如瘘管暂时被上皮细胞封闭,在该处可见一小泡,眼压恢复或升高时又破溃。如此反复,威胁眼球。
2.前极性白内障(anteriorpolar cataract)在角膜穿孔后,前房突然消失,角膜破口直接与晶体接触及毒素的刺激,可引起晶体局部代谢障碍,发生晶体前极局限性混浊,为前极性白内障。
3.虹膜脱出(irisprolapse)角膜溃疡穿孔时,由于房水流出,虹膜可脱出于穿孔处,瞳孔失去圆形,呈瓜子状,其尖端朝向虹膜脱出处,(图6-3)此时眼压降低,眼球变软。在愈合过程中,可出现以下几种情况。
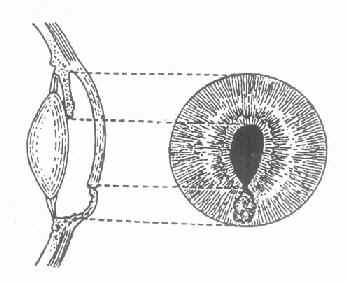
图6-3 虹膜局部脱出的正面与侧面示意图
(1)粘连性角膜白斑(adherentcorneal leucoma )虹膜脱出后,在虹膜表面上很快产生纤维蛋白性渗出物,凝聚在穿孔处及脱出的虹膜上,并将溃疡边缘与虹膜脱出部分固定起来,不使前房与外界相通,前房逐渐恢复。溃疡愈合后,在角膜瘢痕组织中,夹杂有脱出的虹膜组织。这种角膜瘢痕叫粘连性角膜白斑。(图6-4)
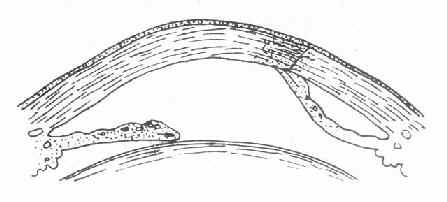
图6-4 粘连性角膜白斑
(2)角膜葡萄肿(cornealstaphyloma)如果角膜穿孔范围较大,嵌入的虹膜和角膜发生粘连,形成疏松的瘢痕封闭穿孔,前粘连的虹膜阻碍房水排出,导致眼压升高。如果瘢痕组织不能对抗眼内压力而逐渐向前膨出于正常角膜表面时,这种膨出的角膜瘢痕叫角膜葡萄肿。其中膨出仅限于角膜的一部分时,叫部分角膜葡萄肿,全部角膜向前膨出时,叫全角膜葡萄肿。(图6-5,6-6)

图6-5 部分角膜葡萄肿
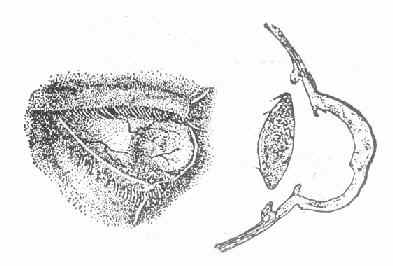
图6-6 全角膜葡萄肿
(3)继发性青光眼(secondaryglaucoma)由于虹膜有相当广泛的前粘连,使前房角变窄或被堵塞,房水排出发生障碍,导致眼压升高,形成继发性青光眼.
4.化脓性眼内炎(xuppurativecndophthalmitis)及全眼球炎(panophthalmitis )角膜溃疡穿孔后,可使化脓性细菌进入球内,如治疗不当,或细菌毒力较强,可引起化脓性眼内炎或全眼球炎。最终可分别导致眼球萎缩(atrophy bulbi)或眼球痨(phthisis bulbi)而失明。
五、诊断
(一)临床检查
1.病史有无角膜刺激症状及外伤史,局部和全身是否用过皮质类固醇;有无慢性泪囊炎、内翻倒睫等眼病及有关的全身疾病。
2.眼部检查刺激症状严重者,特别是小儿,可先滴表面麻醉剂后再行检查。对有穿孔危险者,检查时切忌压迫眼球。对角膜表层损伤,利用荧光素染色法很容易查见,利用放大镜或裂隙灯更易查出角膜病变部位和形态。必要时作角膜知觉检查和泪液分泌功能检查等。
(二)实验室检查
为选择最有效的治疗方案,确定致病因素甚为重要。对细菌性或霉菌性角膜溃疡,做刮片检查常能得到线索。微生物的培养及药物敏感实验,更有助于诊断和治疗。必须指出,在取得实验结果之前,应根据临床诊断,首先给予必要的治疗,不可等待而延误治疗时机。
六、治疗
角膜炎症的治疗,应抓着去除致病因素与促进机体修复能力两个环节 进行。
(一)常用治疗方法
1.消除诱因,如对睑内翻,倒睫、慢性泪囊炎、结膜炎等及时处理和治疗。
2.控制感染针对致病微生物,选用适当的抗生素配制成不同浓度的眼药水或眼膏点眼。对严重感染的病例可首先选用广谱抗生素,如0.4%庆大霉素、0.5%卡那霉素、0.25%氯霉素等眼药水滴眼。必要时可作结膜下注射及全身用药。可一药单用,或联合用药。
3.散瞳凡有巩膜刺激症状,如瞳孔缩小、对光反应迟钝及并发虹膜睫状体炎,均应散瞳。常用散瞳药为0.5~3%阿托品及眼膏;必要时可结膜下注射散瞳合剂(mydricaine)。
4.热敷 用湿热敷法,可使眼部血管扩张,促进和改善局部血液循环,减轻刺激症状,促进炎症吸收,增强组织的修复能力。每日可热敷2~3次,每次~20分钟。
5.皮质类固醇的应用 只限于变态反应性角膜炎或角膜溃疡愈合后,角膜基质仍有浸润及水肿时应用。对各种原因引起的角膜上皮损伤或角膜溃疡,原则上禁用皮质类固醇,以免促使溃疡恶化,或延缓上皮损伤的愈合。
6.包扎 用无菌纱布将患眼遮盖,可避免光线刺激,减少眼睑对角膜表面的磨擦,保护溃疡创面,并可减轻疼痛,促进溃疡愈合和预防继发感染。还可戴用治疗性软性角膜接触镜,但对伴有结膜炎和脓性分泌物多者禁用。必要时可戴有色眼镜。
(二)顽固性角膜溃疡的疗法
1.角膜烧灼法 在0.5%的卡因表面麻醉下,用1%的荧光素染色确定溃疡的范围(即需要烧灼的范围)。可选用10~30%三氯醋酸、5~7%碘酊、20%硫酸锌或纯石碳酸等,烧灼溃疡处,使溃面上的病原微生物与坏死组织凝固脱落。在烧灼过程中注意保护健康角膜。每2~3天可烧灼一次,4~5次为1疗程。
2.冷冻法 表面麻醉后,用荧光染色确定冷冻范围。用-60~-80℃冷冻头进行冷冻。冷冻时间一般为5~10秒;冷冻点数视溃疡面积大小而定,每次般不超过10个冷冻点。
3.胶原酶抑制剂的应用 近年研究证明,在碱烧伤的兔角膜和单疱病毒性角膜炎中,胶原酶的水平升高。胶原酶可破坏胶原纤维,影响溃疡的愈合。因此,对久治不愈的角膜溃疡,可试滴胶原抑制剂。如2~3%半胱氨酸,0.5~2.5%依地酸钙钠(EDTA-Na,Ca)、0.5%硫酸锌等,也可用自家血、青霉胺、麸氨基硫液(gluta thione)等点眼。
4.手术 (1)小结膜瓣遮盖术。当角膜溃疡有穿孔危险时,应将患眼轻轻加压包扎或戴角膜接触镜;口服降眼压药,以降低眼压,防止穿孔,必要时作结膜瓣遮盖术。如已穿孔,并有虹膜脱出时,可作虹膜切除兼结膜瓣遮盖术。遮盖术式视角膜溃疡的部位、面积大小而定。(图6-7)
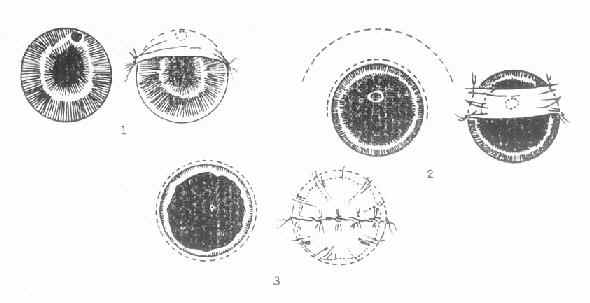
图6-7 三种不同部位的角膜溃疡,采取不同的结膜瓣遮盖法
1.袋状;2.桥瓣状;3.荷包状
(2)治疗性角膜移植术对于长期不愈的顽固性角膜溃疡,视力在0.1以下,角膜后层正常,可行治疗性板层角膜移植术;对有穿孔危险或已穿孔者,有新鲜角膜材料时,可行穿透角膜移植术。
(3)医用粘合剂的应用 对2毫米以内的穿孔病例,可试用粘合剂促进愈合。
(三)角膜瘢痕的治疗
1.促进瘢痕吸收 目前尚无理想的促进瘢痕吸收药物,一般可使用1~5%狄奥宁液点眼(先从低浓度开始,后再逐渐增加浓度),每日3次。明目退翳于祖国医学中,早有记载,目前仍在整理研究中。我科研制的中药退翳“化云宁”眼药水,在临床应用中收到了初步疗效。
2.手术 根据角膜瘢痕的位置、范围、厚薄及对视力影响程度,可进行激光虹膜切除术,光学虹膜切除术或角膜移植术。对粘连性角膜白斑引起的继发性青光眼,可施行抗青光眼手术。
角膜炎种类繁多、分类不一。可按病因、形态、发病部位或发展特征进行分类或命名。为便于治疗,现按病因分类法择要介绍。
参看
| |||||||||||||||||||||||||||||||||||||||||||
| |||||||||||||||||