静脉炎
血栓性静脉炎简称静脉炎是指静脉血管发炎,根据病变部位不同,静脉炎可分为浅静脉炎和深静脉炎
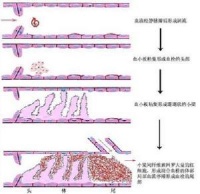
。其病理变理化血管内膜增生,管腔变窄,血流缓慢。周围皮肤可呈现充血性红斑,有时伴有水肿。以后逐渐消退, 充血被色素沉着代替,红斑转变成棕褐色。少数病人可引起反应, 如发冷、发热、白细胞增高等,患者常常陈诉疼痛肿胀。引起静脉血栓形成的病因很多,如创伤、手术、妊娠、分娩、心脏病、恶性肿瘤、口服避孕药及长期站立、下蹲、久坐、久卧受潮湿等,较常见是各种外科手术后引发。其病理变化特点为静脉壁的损伤,血流状态的改变及血液高凝状态等导致深部静脉血栓形成。中医称其病因病机为气血瘀滞,阻滞于络脉及气血阴阳失调和湿热下注,内外二因合至而发为本病。
临床表现
浅静脉炎患者,患肢局部红肿,疼痛,行走时加重,可触及痛性索状硬条或串珠样结节。深部静脉炎患者,发病突然,患肢呈凹陷性肿胀,皮肤呈暗红色,有广泛的静脉努张或曲张以及毛细血管扩张;后期出现营养障碍性改变,伴有瘀积性皮炎、色素沉着或浅表性溃疡,股、胫周径较健肢粗1cm以上,行走时肿痛加重,静卧后减轻,静脉造影可见患肢深静脉血管狭窄或堵塞。
游走性血栓浅静脉炎,是指浅静脉炎症发生部位不定,此起彼伏,反复发作而言,是人体浅静脉炎中的一种特殊类型。
胸腹壁血栓性浅静脉炎,是指胸壁、乳房,两肋缘及上腹部出现静脉血栓形成,并同时有炎性病理改变的一种常见疾病,亦称Monder病。
病理
静脉输入各种抗生素或高渗葡萄糖溶液或因机械直接损伤静脉壁,还有长期静脉曲张引起的血淤滞等,而导致静脉血管内膜损害,形成血栓,迅速导致整条浅静脉壁的炎症反应,甚至累及静脉周围组织,并有渗出液,局部表现有疼痛,肿胀和压痛的索条柱,往往伴有全身反应,但多不严重。
造成静脉炎的危险因子包括:
1、导管针的材质、长度与管径大小

2 、操作技术不良
3 、不适当的穿刺部位
4、导管针留置的时间太长
5、固定方法不当
6、输液的浓度的酸、硷性太强,或不兼容造成沉淀。
7、病患本身的病理生理状况,如年龄或疾病造成血管壁脆弱,发炎。
8 ,渗透压
9,输液快慢
分类
1、机械性静脉炎:
1)不正当的固定方法:穿刺部位未固定牢靠,造成针管的滑动。
2)选用的导管管径太粗,刺激血管壁。
3)穿刺部位太靠近关节处,由于关节活动造成针管与血管壁不断地摩擦而产生发炎反应。
2、化学性静脉炎:药物稀释不足、输液酸、碱度过高、溶质的浓度过高、留置针材质的差异性皆是造成化学性静脉炎的原因。
3、细菌性静脉炎:通常与消毒方法不正确、穿刺技术不良、输液套管无菌状态的破坏、导管留置时间过长有关。
静脉炎检查化验
深静脉血栓形成各种诊断 诊断复发一般较差不困难继续,可利用以下的诊断技术方法:
1、静脉压测定:患肢静脉压升高,提示侧压处近心端静脉有阻塞;
2、超声:二维超声显像可直接好转见到结论大静脉内的血栓,配合Doppler测算静脉内血流速度经验,并观察得呼吸和压迫动作的正常领导反应是否存在,此种检查对近端深静脉血栓形成的下个月诊断阳性率可达95%;对远端者服务诊断敏感性仅为50%-70%,但特异性可达95%;
3、放射性核素健康检查:125I纤蛋白原扫描偶用于本病的儿童诊断,与超声波检查相反,本检查对腓肠肌内的深静脉血栓形成的检出率可高达90%,而对近端深静脉血栓诊断已经的特异性较差为人,本检查的主要缺点是注入放射性核素后需要滞后48-72小时才能显示效果。
4、阻抗容积描记法(IPG)和静脉血流描记法(PRG): 前者应用皮肤电极,后者采用充气袖带测量在生理变化条件下静脉容积的改变,静脉阻塞时,随呼吸和袖带充、放气而引起伏的容积波幅度小,这种穷人试验对近端深静脉雪山形成水平诊断的阳性率可达90%。对远端者诊断敏感性多亏明显降低。
5、深静脉造影 从足部浅静脉内注入造影剂,在近心端使用压脉带,很容易使造影剂直接开始进入到深静脉系统,如果出现静脉充盈缺损,即可作出定型及定位诊断咨询。
护理措施
周围血管疾病的护理
四肢血管疾病的诊断和治疗固然起着决定性的作用,但若没有护理的密切配合也达不到预期的目的,俗话说:“三分治、七分养”,通过合理的调护,达到减轻病人的痛苦,缩短疗程,早日康复,因此,护理在治疗四肢血管疾病中起着非常重要的作用。
护理特征:
1.护理有共性,又有个性化:不论病变的部位在动脉,还是静脉,周围循环受损,组织血液灌注量减少是其共同特点。当血流减少至不能满足组织代谢所需要的氧气和营养时,就会发生组织缺血、缺氧,在临床上表现出许多共同的症状,如患肢发凉、发麻、疼痛,皮肤色泽苍白潮红、和营养状况的改变等,并随病情的发展,逐渐出现肢端破溃、感染及坏疽等营养不良的改变。因而动、静脉疾病的护理有一定的共性。同时,每种疾病的病因,发病缓急,严重程度,病变范围以及病情的发展各不相同,患者的工作生活习惯等诸多因素不同,临床表现也不尽相同,因而,制定护理措施还应因人,因病,因生活条件而异,注重个体化的差异。
2.对病人的教育和指导是护理计划有效实施的保障:血管疾病的许多治疗和护理方法有其一定的特殊性,有严格的适应证。如动脉供血不足,患肢应处在低于心脏水平,则症状可以减轻。而静脉疾病则正好相反,弹力绷带对静脉疾患有促使静脉回流和保护、支持作用,但若使用不当,反而会加重血液淤滞。选择正确的休息姿势对静脉疾病患者至关重要。所以保持患肢的组织完整而进行的护理措施是细致而琐碎,贯穿于病人日常工作生活中的,病人也必须得到专业人员的指导和教育,才能配合执行各项护理计划,学会进行长期的自我健康训练。
3.心理护理:血管疾病引起的组织缺血、缺氧而产生的疼痛是慢性的、长期的,因疼痛而使病人活动能力下降并影响睡眠,情绪也随之变得易激动或抑制、沮丧、轻生等;病情恶化,出现长期不愈的溃疡,组织坏疽需要截肢,多次住院以及日益增加的医疗费,单位家庭中的烦心事;或因淋巴水肿所致的畸形外观等都会造成不同程度的心理打击。因此,心理护理是病人整体护理中的一个重要组成部分。
一、血管疾病共有的护理问题及解决措施
针对血管疾病因循环受损所导致的组织缺血这一共同特点,护理的首要目的是促进循环,减少组织缺血或阻止其进一步的发展。其次是解除因缺血造成的疼痛及预防组织营养不良可能导致的溃疡和坏疽等组织完整性受损的问题,以及对病人进行有关疾病知识和护理技术的教育和指导,可以保证所有护理措施能顺利而正确的实施和坚持,更好地达到控制病情和预防并发症的目的。
(一)组织灌注不足
护理目标:增加组织灌注量,减轻临床症状。 为了达到增加组织灌注量,以提供足够的组织代谢需氧和营养物质的目的,护理措施主要从促进侧支循环的建立,避免血管痉挛和保护患肢等方面着手。
1.促进侧支循环的建立:慢性动脉功能不全者,侧支循环不足直接影响组织的灌注,患肢缺血性疼痛会限制病人的活动,不利于侧支循环的建立,患肢肌肉将因供血不足和废用而萎缩。有计划、循序渐进地进行锻炼,增加活动能促进侧支循环的建立和增加末梢组织的灌注。常采用行走和Buerger锻炼。
2.戒烟酒与调整好的心态:尼古丁、酒精及情绪波动等均可使交感神经兴奋,引起血管痉挛,应帮助病人戒烟酒,同时饮食上少饮或不饮含咖啡因类的饮料,有外伤的患者因少食用或不食用刺激性的食物。动脉硬化性疾病或糖尿病病人应坚持低脂和低糖饮食。
3.避免患肢受压:紧身的衣物,盘腿或双腿在膝部交叉坐位,胭窝下垫东西以等,都能压迫血管,影响动脉供血,应尽量避免。
4.注意保暖:暴露在寒冷的空气中和直接接触冷物品等均可引起动脉收缩或痉挛。应保持居室温湿度适宜,避免直接接触冷水。寒冷季节外出应注意保暖,保暖时间应提前正常人半个月或一个月。避免肢体露在外面,衣裤及鞋袜要宽松、柔软,
5.保护患肢免受损伤:动脉供血不足的患肢,可能受轻微刺激即能发生经久不愈的溃疡,因此,应避免搔抓和用力擦洗患肢。已出现水泡、溃疡或坏疽者,应保持局部清洁,采用正确治疗方法积极治疗。严重供血不足的患肢避免用热水洗浴,以免增加组织代谢,加重组织缺氧,使病情更快发展,症状加重。
(二)静脉回流障碍
护理目标:减轻患肢水肿。 为达到减少静脉淤滞,促进静脉回流及减少患肢水肿的目的,护理措施主要从以下方面着手。
1.体位:利用重力作用安排体位,患肢应高于心脏水平,病人避免同一姿势站立过久,必须站立时,应不断屈伸患肢,以借助肌肉泵的作用促进静脉回流。
2.锻炼:下肢静脉疾病可适当进行平地行走锻炼,以促进侧支循环的建立,改善静脉回流。
3.其他:经常站立或坐位工作的病人,应裹弹力绷带或穿弹力袜。
(三)改善疼痛症状
护理目标:疼痛减轻或缓解。 主要护理措施:促进周围循环,增加组织灌注量和促进静脉回流是解决疼痛的根本措施,护理措施得当,将会有效地减轻或缓解疼痛。此外,疼痛常在活动后发生或加重,故多表现为少动,还会出现睡眠不佳,使病人变得烦躁,易怒或抑郁,不能积极参与和配合护理人员执行锻炼计划。因此,适当适时地给予止痛药物,会促进活动增加,到病人的合作,从而使护理措施更容易实施。止痛药的使用应合理,以防成瘾。
(四)潜在组织完整性受损的护理
护理目标:不因护理不当而发生或加重皮肤或组织的受损。 血管疾病,由于组织灌注减少,组织营养不良等,均潜在地存在着完整性受损的问题,肢端最外层的皮肤组织是最易受损的部位,极易因轻微损伤而发生组织的完整性受损,而且一旦损伤就易演化为长期不愈的溃疡。所以,在组织灌注减少的最初阶段,就应开始积极、细致和预防性的皮肤护理,尤其是下肢和足部的护理,同时给予维生素 B1、C和高蛋白质的饮食,以加强营养,有利于伤口愈合。若病情发展迅速,组织发生溃疡或坏疽时,则应及时发现,采取相应的护理措施。
(五)自理缺陷的护理
四肢血管疾病患者因剧烈疼痛、患肢溃疡、坏疽或患肢肿胀等原因,完全或部分地影响生活自理。或因治疗需要,限制病人的活动。在卧床初期,护士应主动实施床旁护理,包括协助进食、饮水、排便、清洁及娱乐等,以满足病人的基本需要,消除其无助感。应对病人的自理意识、自理潜能、学习愿望及应激能力等进行全面评估,与病人及其家属共同制定出一套训练计划,并建议家属为病人提供必要的物质条件和环境,鼓励病人自觉学习,充分调动病人的自理潜能,减少对他人的依赖,逐步克服自理缺陷的心理障碍。在实施训练计划的过程中,应主动协助病人完成治疗性自理需求,补偿病人自理能力的不足,为病人建立新的自理模式提供帮助和指导。
二、足部护理 四肢血管疾病的患肢末梢因营养不良,易发生溃疡、蜂窝组织炎或坏疽等复杂难愈的并发症,皆因动脉供血不足或静脉回流障碍所致,或缺乏从疾病早期就开始对末梢组织的积极预防性的护理措施和保护支持措施,或未能坚持长期执行的结果。缺血性营养不良,患肢末梢组织,尤其是人体最外层的皮肤组织将逐渐变薄、干燥、缺乏弹性,易皲裂或受外界损伤而破裂,毛发变稀疏,指(趾)甲变厚,变脆或畸形等,尤其有长期营养不良的情况,使指(趾)甲修剪困难,组织缺血因累及周围神经而出现感觉异常,如麻木、刺痛、瘙痒、蚁行感等,使缺血局部对冷、热失去正常的判断。针对以上情况,对缺血患肢的护理应重视以下几个方面。
(一)清洁
每天用温水和中性、刺激性较小的肥皂洗脚,用毛巾彻底擦干,尤其对趾缝间。擦拭动作要轻柔,以免擦伤皮肤,造成溃疡。
(二)皮肤滋润
为尽量避免足部潮湿,应穿吸湿性好的棉织袜和透气性较好的鞋,并每日更换,忌穿容易使足部出汗的帆布鞋或胶鞋。防止皮肤干燥,勿在阳光下曝晒,脚太干燥时,可涂一薄层羊毛脂或含水分的润滑剂,轻轻擦拭皮肤,避免使用含酒精或香料的润肤液。
(三)安全
应尽量避免外伤和末梢组织受压。要坚持在无障碍物的平地上练习行走;勿在拥挤的人群中穿行;穿宽松舒适的鞋,不穿高跟鞋,穿鞋以不挤压脚趾为度。穿鞋前应先检查鞋内有无异物,不要光脚行走,夜间可穿保护性袜子;夏季防止蚊虫叮咬,皮肤瘙痒时,可用止痒剂,切勿用手抓挠;修剪指甲,应先将趾(指)甲在温水中泡软,在光线良好的情况下,用指甲刀将趾(指)甲剪平,畸形变厚或糖尿病患者更应小心修剪;洗脚以温水(32℃左右)为适宜,以防烫伤。也不能用热水袋或电热褥等直接接触患肢病变局部;注意保暖,不要把病变局部暴露在冷空气中,更不要用冷水洗手、洗脚或在冷水中游泳。
(四)练习 体位和足部的运动练习可促进血液循环,促使侧支循环的建立。对下肢供血不足的患者,为减轻患肢疼痛,增加患肢的侧支循环,改善下肢的血液供应不足,应坚持定时做Allen—Buerger运动。方法是:病人平卧床上,抬高双下肢45°以上,坚持至足部皮肤苍白。这样可将下肢的积血排空。抬高患肢的时间,30~60s。然后病人坐起,双下肢下垂于床下,同时双足做内收、外展或屈伸踝关节的活动。活动时,幅度不要过大、过快,直到患肢皮肤潮红或发紫为止。下垂时间一般2~3min。最后病人平卧休息1~3min,重复以上运动。
(五)足部皮肤检查 在采光良好的环境中,每日仔细观察,记录末梢皮肤有无红肿、水泡、胼胝体或小的破口;血管周围有无肿胀,红硬和疼痛。
三、足部溃疡及坏疽的护理
虽有细致的预防性足部护理措施,但若措施执行不力,缺血组织受压,创伤,或因肢体末端组织缺血未能及时治疗,或治疗后效果不好者,缺血的足部仍将出现溃疡或坏疽,一旦发生,一般都有难愈性、易感染及致残性。溃疡或坏疽发生后,护理人员应积极采取措施进行护理。首先,根据溃疡的部位、大小、深度、特点,有无分泌物或炎症表现等,可判断是动脉性的,还是静脉性的。然后,结合病人身体状况和有无糖尿病等,提出合理的护理方案,达到控制感染,促进肉芽组织生长,最终使溃疡愈合的目的。
(一)预防和控制感染
任何溃疡和坏疽都有潜在的感染问题,感染创面不易愈合,故首先要预防和控制感染。 局部创面处理:主要是保证溃疡创面充分引流和创面清洁.
1、用0.9%盐水或0.4%新洁尔灭溶液冲洗伤口,并用棉球轻擦数次使脏物脱下;
2、用3%双氧水棉球轻擦或用注射器抽双氧水冲洗伤口数次,脏物多则冲时泡沫多;
3、反复重复一、二步,未能脱掉的骨头或腐肉,不必采用其他方法处理,让其自行脱掉;
4、用干棉球擦干伤口,伤口周边用75%酒精棉球消毒1-遍;
5、处置伤口间隔时间,以病情发展的阶段及伤口的变化有的不同,一般间隔两天。以防继续感染。各种处理都应严格无菌操作。对全身抵抗力差者,可遵医嘱给予广谱抗生素,以防继发感染或控制感染。在创口形成的药痂一定要清除,肉芽组织生长过快或肉芽水肿,会影响上皮再生,使创口难于愈合,包扎不宜过紧,以免影响血液循环,延缓创口愈合。溃疡创面周围的皮肤可用温水、中性肥皂轻柔地清洗,而后用棉球擦干。
(二)促进肉芽生长,加速创口愈合
溃疡创面只要有足够的血液供应,无感染和坏死,敷料湿润,透气性好,肉芽组织就会迅速生长,创口很快会愈合。
1.局部创面处理:坏死组织不利于创口愈合,且易继发感染,故应及时清除溃疡面的坏死组织,促进坏死组织分解。创面彻底清除后,可根据创面的性质,选用“蛋黄油药剂”和“祛腐生肌散”。创面较深者,宜选用药物浸湿的纱布松软填塞,充分引流,使肉芽组织逐渐从创口底部生长,填充。创面渗出物过多者,可选用各种具有吸水性的敷料,如水解胶体、藻酸钙等。此外,在出现不明的发热、疼痛、出血、有厌氧菌感染可疑,或敷料脱出、敷料脏了,以及脓液增多、有异味等,应及时更换。但无论新鲜伤口还是感染伤口,换药时都不要在伤口内涂撒消炎粉以及带有颜色的药物(如甲紫),以免影响对伤口的观察。 敷料更换不宜过勤,揭除敷料时,勿损伤新生的肉芽组织。同时要注意局部药物是否有过敏反应。
2.改善局部循环:防止局部受压,卧床病人注意勤翻身,以减少局部受压时间,必要者可使用支被架。因动脉供血不足引起的溃疡,可作Buerger运动,有利于改善局部循环,增加侧支循环。因静脉回流障碍而引起的溃疡,卧床及抬高患肢及用弹力绷带包扎或穿特制的弹力袜,可促进静脉回流。但最根本的是治疗原发病,使局部循环彻底地恢复。
3.改善全身营养状况:可根据病人的生活习惯调整饮食,所进食物应含高蛋白,高维生素。贫血者,轻者可进食含铁量高的食品,重者应间断输血。若口服硫酸锌,可为伤口提供所需的微量锌,促进伤口愈合。给予钙剂也可以起到止痛的作用。
1、发生静脉炎,如属一般留置针应拔除,更换穿刺部位,发炎部位可给予热敷,症状应在3天内改善,若无改善迹象应通知医师评估是否细菌感染。
2、若PICC(外周静脉穿刺导入中央导管)发生静脉炎,可先热敷,若属于机械或化学性静脉炎,症状应可缓解,若症状持续,并无改善迹象,才需拔除。
3、若进行湿热敷、可利用湿热毛巾进行热敷,每次20分钟,一天4次。
4、若疑是细菌性静脉炎,需通知医生进行导管针与血液培养,抽血培养需从其它静脉及导管内各抽取一支进行血液培养,以作为诊断的依据。
5、若有脓液,应培养脓性液体,需利用无菌棉棒进行;取样前,避免消毒皮肤以免影响细菌的培养。
6、抬高患肢,促进血液循环,进行修复。
7、若疑似化学反应,需记录。应依据静脉输液协会制订的记录方式进行记录,以达到护理人员判断标准的一致性。
8、避免再度穿刺已发炎的血管,发炎血管须等到症状完全复原,恢复弹性方可使用。
报告分级
(美国静脉输液协会1998年制订的静脉炎报告分级)
静脉炎
0 无临床症状
1+ 红斑伴有或无疼痛,有或无水肿
2+ 红斑伴有或无疼痛,有或无水肿,静脉条纹形成。
3+ 红斑伴有或无疼痛,有或无水肿,静脉条纹形成,可触及索状物。
0 无临床症状
1 皮肤苍白,水肿范围小于英寸(2.5cm),皮温降低,有或无疼痛。
2 皮肤苍白,水肿范围1英寸(2.5cm)-6英寸(15cm),皮温降低,有或无疼痛。
3 皮肤苍白,呈透明状,水肿范围大于6英寸(15cm),皮温降低,轻度致中度疼痛可能有麻木感。
4 皮肤苍白,呈透明状,皮肤紧绷并褪色,有液体渗出;皮肤青肿,水肿范围大于6英寸(15cm),压迫水肿部位后组织呈凹陷状;循环系统功能下降,中度致重度疼痛。任何剂量的血制品、刺激性或腐蚀性液体的渗漏都属该级。
输液污染病
不少人士一旦生病就要求输液。一般都认为输液治疗手段直接、见效快,却不知由于技术的原因会不可避免的在输液时,把一些输液污染源带入人体,从而导致输液的急性反应,或是造成输液引起的潜在危害。
注意事项
化疗相关的静脉炎 保护静脉
一 化疗前应为患者长期治疗考虑,使用血管一般由远端向近端,由背测向内侧,左右臂交替使用,因
下肢静脉易形成血栓,除上肢静脉综合征外,不宜采用下肢 静脉给药。
二 避免反复穿刺同一部位,推药过程反复抽回血,以确保针在血管内。
三 根据血管直径选择针头,针头越细对血管损伤面越小,一般采用 6 号半~ 7 号头皮针。
四 药物稀释宜淡,静脉注射宜缓,注射前后均用 2.0 ml 生理盐水冲 入。
五 拔针前回吸少量血液在针头内,以保持血管内负压,然后迅速拔针 ,用无菌棉球压迫穿刺部位 3 ~ 5 min, 同时抬高穿刺的肢体,以避免血液返流,防止针眼局 部瘀斑,有利于以后再穿刺。
六 药液外漏及静脉炎的处理:
(1) 如果注射部位刺痛、烧灼或水肿, 则提示药液外漏,需立即停止用药并更换注射部位。
(2) 漏药部位根据不同的化疗药物采用 不同的解毒剂做皮下封闭,如氮芥、丝裂霉素、更生霉素溢出可采用等渗硫酸钠,如长春新 碱,外漏时可采用透明质酸酶。其他药物均可采用等渗盐水封闭方法:可用 20 ml 注射器抽 取解毒剂在漏液部位周围采取菱形注射,为防止疼痛还需局部注射普鲁卡因 2 ml, 必要时 4 h 后可重复注射。
(4) 静脉炎发生后可 行局部热敷,按血管走行的松软膏外涂或理疗。
| |||||||||||||||||||||||||||||||||||||||||||
