药理学/局部麻醉药
局部麻醉药(local anaesthetics)是一类局部应用于神经末梢或神经干周围的药物,它们能暂时、完全和可逆性地阻断神经冲动的产生和传导,在意识清醒的条件下,使局部痛觉暂时消失。对各类组织都无损伤性影响。
【药理作用】
1.局麻作用及作用机制 局麻药对任何神经,无论是外周或中枢、传入或传出、轴索或胞体、末梢或突触,都有阻断作用,使兴奋阈升高、动作电位降低、传导速度减慢、不应期延长、直至完全丧失兴奋性和传导性。此时神经细胞膜仍保持正常的静息跨膜电位,但对任何刺激不再引起除极化。局麻药在较高浓度时也能抑制平滑肌和骨骼肌的活动。
局麻药对神经、肌肉的麻醉的顺序是:痛、温觉纤维>触、压觉纤维>中枢抑制性神经元>中枢兴奋性神经元>植物神经>运动神经>心肌(包括传导纤维)>血管平滑肌>胃肠平滑肌>子宫平滑肌>骨骼肌。
神经细胞膜的除极有赖于Na+内流,当细胞外高Na+时可减弱局麻药作用,低Na+时则增强局麻药作用(以局麻药阈浓度的增减为标准),这提示局麻作用与阻滞细胞膜Na+通道有关。局麻药阻滞Na+内流的作用,具有使用依赖性(use dependence)即频率依赖性。在静息状态下局麻药作用较弱。增加电刺激频率则局麻药作用加强。表明当神经兴奋Na+通道开放时局麻药能与细胞膜特异部位相结合。实验证明,将枪乌鲗轴索用1mmol/L普鲁卡因进行细胞膜内外侧同时灌流,以电压钳法测得的Na+通道最大峰值为指标,发现停止细胞膜外侧灌流并不影响普鲁卡因对Na+通道的阻滞作用,而停止细胞膜内侧灌流则阻滞作用消失。另将普鲁卡因甲基化成为不易穿透细胞膜的季铵盐后。在细胞膜外侧给药就失去局麻作用,如注入细胞膜内侧仍能发挥局麻作用。因此认为局麻药作用于神经细胞膜Na+通道内侧,抑制Na+内流,阻止动作电位的产生和传导。进一步研究发现,局麻药与Na+通道内侧受体结合后,引起Na+通道蛋白质构象变化,促使Na+通道的失活状态闸门关闭,阻滞Na+内流,从而产生局麻作用。
2.吸收作用 局麻药吸收入血并达到足够浓度,即可影响全身神经肌肉的功能,这实际上是局麻药的毒性反应。
(1)中枢神经系统 局麻药对中枢神经系统的作用是先兴奋后抑制,初期表现为眩晕、烦躁不安、肌肉震颤。进一步发展为神志错乱及全身性强直-阵挛性惊厥。最后转入昏迷,呼吸麻痹。中枢神经抑制性神经元对局麻药比较敏感,首先被局麻药所抑制,因此引起脱抑制而出现兴奋现象。局麻药引起的惊厥是边缘系统兴奋灶扩散所致。苯二氮类能加强边缘系统GABA能神经元的抑制作用,有较好的对抗局麻药中毒性惊厥的效果。也说明局麻药引起的惊厥是抑制的减弱而不是兴奋的加强。此时禁用中枢抑制性药物。而中毒昏迷时应着重维持呼吸及循环功能。
(2)心血管系统 局麻药对之有直接抑制作用。表现为心肌收缩性减弱、不应期延长、传导减慢及血管平滑肌松弛等。开始时的血压上升及心率加快是中枢兴奋的结果,以后表现为心率减慢、血压下降、传导阻滞直至心搏停止。心肌对局麻药耐受性较高,中毒后常见呼吸先停止,故宜采用人工呼吸抢救。
【局部麻醉的方法】 临床常用的局部麻药方法有以下几种。
表面麻醉(surface anaesthesia)是将穿透性较强的局麻药涂于粘膜表面,使粘膜下神经末梢麻醉。适用于眼、鼻、咽喉、气管、尿道等粘膜部位的浅表手术。浸润麻醉(infiltration anaesthesia)将局麻药注入皮下或手术切口部位,使局部的神经末梢被麻醉。传导麻醉(conduction anaesthesia)是将局麻药注射到神经干附近,阻滞其传导。硬脊膜外腔麻醉(epidural anaesthesia)将药液注入硬脊膜外腔使通过此腔穿出椎间孔的神经根麻醉。用药量比腰麻时大5~10倍,起效较慢(15~20分钟),对硬脊膜无损伤,不引起麻醉后头痛反应。硬脊膜外腔不与颅腔相通,注药水平可高达颈椎,不会麻痹呼吸中枢。如果插入停留导管,重复注药可以延长麻醉时间。硬膜外麻醉也能使交感神经麻醉,导致外周血管扩张及心肌抑制,引起血压下降,可注射麻黄碱预防或治疗。蛛网膜下腔麻醉(subarachnoid anaesthesia)简称腰麻(spinal anaesthesia)将局麻药经腰椎间隙注入蛛网膜下腔,以阻滞该部位的神经根。适用于腹部或下肢手术。腰麻时,由于交感神经被阻滞,也常伴有血压下降,可用麻黄碱预防。此外由于硬脊膜被穿刺,使脑脊液渗漏,易致麻醉后头痛,还应注意药液注入所达水平面过高可致呼吸肌瘫痪及呼吸中枢麻痹。药液的比重和病人体位将影响药液的水平面,如用放出的脑脊液溶解药物,则比重高于脑脊液。用蒸馏水溶解,则比重小于脑脊液,高比重液用于坐位病人,药液下沉至马尾周围,将安全有效,用低比重液易使水平面提高而危及呼吸。
【常用局麻药】
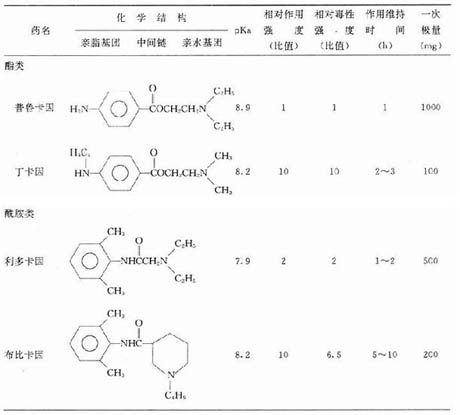
常用局麻药的化学结构中含有一个亲水性胺基和一个亲脂性芳香基团,两者通过酯键或酰胺键相互联接。常用局麻药比较见表12-1。
1.普鲁卡因(procaine) 最常用,它亲脂性低,不易穿透粘膜,故只作注射用药。广泛用于浸润麻醉、传导麻醉、蛛网膜下腔麻醉和硬膜外麻醉。还可用于损伤部位的局部封闭。其代谢产物对氨苯甲酸(PABA)能对抗磺胺类药物的抗菌作用。故应避免普鲁卡因与磺胺类药物同时应用。偶见过敏反应,用药前宜做皮肤过敏试验。过敏者可用利多卡因代替。
2.利多卡因(lidocaine) 作用比普鲁卡因快、强而持久,安全范围较大,能穿透粘膜,可用于各种局麻方法。临床主要用于传导麻醉和硬膜外麻醉。本药属酰胺类,在肝中受肝微粒体酶水解灭活,t1/2约90分钟,利多卡因还可用于抗心律失常(详见第二十二章)。]
3.丁卡因(tetracaine)又称地卡因(dicaine),作用及毒性均比普鲁卡因强10倍,亲脂性高,穿透力强,易进入神经,也易被吸收入血。最常用作表面麻醉、腰麻及硬脊膜外腔麻醉,一般不用于浸润麻醉。此药与神经脂质亲和力较大,在血中被胆碱酯酶水解速度较普鲁卡因慢,故作用较持久,约2~3小时。
4.布比卡因(bupivacaine) 又称麻卡因(marcaine)是目前常用局麻药中作用维持时间最长的药物,约5~10小时。其局麻作用较利多卡因强4~5倍,安全范围较利多卡因宽,无血管扩张作用。主要用于浸润麻醉、传导麻醉和硬膜外麻醉。
【影响局麻药作用的因素】局麻药的作用易受下列因素影响。
表12-1 常用局麻药比较表
1.神经干或神经纤维的粗细 粗大的神经干有鞘膜包围,局麻药对它的作用不如对神经末梢,所以传导麻醉所需浓度较高,约为浸润麻醉的2~3倍。粗神经纤维(如运动神经)对局麻药的敏感性不如细神经纤维(如痛觉神经及交感神经)
2.体液pH 局麻药在体内呈非离子型(R┆N)与离子型(R┇NH+)。非离子型亲脂性高,易穿透细胞膜进入神经细胞发挥局麻作用。两种形式所占百分比决定于药物的解离常数Ka与体液的pH。按公式
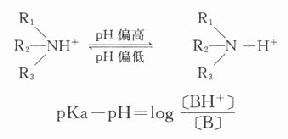
可知体液pH偏高时,非离子型较多,局麻作用增强;反之,细胞外液pH降低时,非离子型少,局麻作用减弱。炎症区域内pH降低,因此局麻药的作用减弱。在切开脓肿手术前,如将局麻药注入脓腔就不能取得局麻效果,必须在脓肿周围作环形浸润才能奏效。
3.药物浓度 局麻药按一级动力学消除,其t1/2与原始血药浓度无关。增加药物浓度并不能按数学比例延长局麻维持时间,反会加快吸收引起中毒。因此不能用增加浓度的方法来延长局麻作用时间,不如将等浓度药物分次注入更为有效。
4.血管收缩药 局麻药液中加入微量肾上腺素(1/100 000~1/200 000)可收缩用药局部的血管,减慢药物吸收,既能延长局麻作用维持时间,又可减少吸收中毒的发生。但在手指、足趾及阴茎等末梢部位用药时,应禁加肾上腺素,否则可引起局部组织坏死。
制剂及用法
盐酸普鲁卡因(procaine hydrochloride) 注射剂:25mg/10ml;50mg/10ml;40mg/2ml;150mg/支(粉针)。浸润麻醉用0.5%~1%等渗液。传导麻醉、腰麻及硬膜外麻醉均可用2%溶液。一次极量1000mg。腰麻不宜超过200mg。
盐酸丁卡因(tetracaine hydrochloride)注射剂:50mg/5ml。表面麻醉用0.25%~1%溶液,传导麻醉、腰麻及硬膜外麻醉可用0.2%溶液。腰麻不宜超过16mg。
盐酸利多卡因(lidocaine hydrochloride)注射剂:200mg/10ml;400mg/20ml。浸润麻醉用0.25%~0.5%溶液,表面麻醉、传导麻醉、硬膜外麻醉均可用1%~2%溶液。一次极量500mg。腰麻不宜超过100mg。
盐酸布比卡因(bupivacaine hydrochloride)注射剂:12.5mg/5ml;25mg/5ml;37.5mg/5ml。 浸润麻醉用0.25%溶液,传导麻醉用0.25%~0.5%溶液,硬膜外麻醉用0.5%~0.75%溶液。一次极量200mg,一日极量400mg。