病理学/高血压类型和病理变化
(一)良性高血压
良必高血压(benign hypertension)又称缓进型高血压。早期 多无症状,往往是偶然发现。开始表现为全身细动脉和小动脉痉挛,呈间断性,血压亦处于波动状态,其后血压呈持续性升高。出现心血管并发症者,如冠状动脉粥 样硬化,促进疾病的进展。晚期可因心力衰竭、心肌梗死或脑出血致死。因肾功能衰竭致死者少见。
1.动脉系统病变
(1)细动 脉:是指中膜仅有1~2层SMC的细动脉(arteriole)及直径约1mm 及以下的最小动脉。常累及腹腔器官、视网膜及肾上腺包膜的细动脉,最严重的是肾脏入球动脉。由于细动脉反复痉挛,血管内压持续升高,内皮细胞虽可通过其细 胞骨架的适应性来加强适应,但仍不能承受血管内压力升高的作用而被分开,内皮细胞间间隙扩大,血浆蛋白(含免疫球蛋白及纤维蛋白原)渗入内皮下间隙。局部 区域中膜SMC可发生坏死,溶酶体酶释出,并可引起局部性蛋白溶解,以致该处管壁通透性升高。血浆蛋白的渗入连同由未坏死SMC产生的修复性胶原纤维及蛋 白多糖使细动脉壁细胞愈来愈减少而陷于玻璃样变,形成细动脉硬化(arteriolosclerosis)。镜检下,细动脉内皮与中膜SMC之间有玻璃样 物质沉积,其内的胶原纤维亦陷于均质化。随着疾病的发展,细动脉管壁愈来愈增厚、变硬,管腔狭窄,甚至可使管腔闭塞。
(2)肌型器官动脉:主要累及冠状动脉、脑动脉及肾动脉(弓形及小叶间动脉常被累及)。表现为中膜SMC肥大和增生,中膜内胶原、弹性纤维及蛋白多糖增加,使中膜增厚。内膜亦有血浆蛋白渗入,SMC增生,产生胶原和弹性纤维,内弹力膜分裂,管腔可有某种程度狭窄。
2. 心脏的病变 主要为左心室肥大,这是对持续性血压升高,心肌工作负荷增加的一种适应性反应。在心脏处于代偿期时,肥大的心脏心腔不扩张,甚至略微缩小,称为向心性肥大 (concentric hypertrophy)。心脏重量增加,一般达400g以上,甚至可增重1倍。肉眼观,左心室壁增厚,可达1.5~2cm;左心室乳头肌和肉柱明显增粗 (图8-11)。镜检下,肥大的心肌细胞变粗,变长,并有较多分支。细胞核较长、较大(可形成多倍体)。由于不断增大的心肌细胞与毛细血管供养之间的不相 适应,加上高血压性血管病,以及并发动脉粥样硬化所致的血供不足,便导致心肌收缩力降低,逐渐出现心腔扩张,称为离心性肥大(eccentric hypertrophy)。严重者可发生心力衰竭。
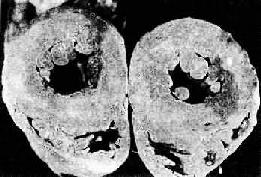
图8-11 高血压病时左心室向心性肥大(心脏横断面)
左心室壁增厚,乳头肌显著增粗
3.肾的病变 表现为原发性颗粒性固缩肾,为双侧对称性、弥漫性病变。
肉眼观,肾体积缩小,质地变硬,重量减轻,一侧肾重量一般小于100g(正常成年人一侧肾重约为150g)。表面布满无数均匀的红色细颗粒。切面,肾皮质变薄,一般在2mm左右(正常厚3~5mm)。髓质变化不明显,但肾盂和肾周围脂肪组织明显增生。
镜 检下,肾细动脉硬化明显,小叶间动脉及弓形动脉内膜增厚。依病程而有多少不等的入球动脉及肾小球发生玻璃样变(图8-12)。附近的肾小管由于缺血而萎 缩、消失,间质结缔组织增生及淋巴细胞浸润。该处由于肾实质萎缩和结缔组织收缩而形成凹陷的固缩病灶,周围健存的肾小球发生代偿性肥大,所属肾小管亦呈代 偿性扩张,使局部肾组织向表面隆起,形成肉眼所见的无数红色细颗粒(由于该处血供良好而呈红色)。
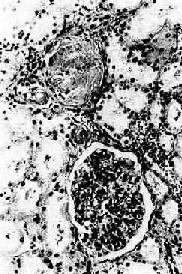
图8-12 高血压病之肾
临床上,可多年不出现肾功能障碍。晚期由于病变的肾单位越来越多,肾血流量逐渐减少,肾小球滤过率逐渐降低。患者可发生水肿、出现蛋白尿及管型。严重者可出现尿毒症的临床表现。
4. 脑的病变 高血压时,由于脑内细动脉的痉挛和病变,患者可出现不同程度的高血压脑病(hypertensive encephalopathy)症状,如头痛、头 晕、眼花等,甚至出现高血压危象。患者有明显的中枢神经症状,如意识模糊、剧烈头痛、恶心、呕吐、视力障碍及癫痫发作等。
(1)脑动脉病变:严重的病例细动脉和小动脉管壁可发生纤维素样坏死,可并发血栓形成及微动脉瘤(microaneurysm)。后者好发于壳核、丘脑、脑桥、小脑和大脑,这些部位也是高血压性脑出血及脑梗死发生率最高之处。
(2) 脑软化:由于细动脉、小动脉病变造成其所供养区域脑组织缺血的结果,脑组织内可出现多数小软化灶,即微梗死灶(microinfarct)。镜检下,梗死 灶内脑组织坏死液化,形成染色较浅、质地疏松的筛网状病灶。灶内可见坏死的细胞碎屑,周围有胶质细胞增生及少量炎性细胞浸润。最后,坏死组织被吸收,由胶 质瘢痕修复。由于软化灶较小,一般不引起严重后果。
(3)脑出血:是高血压最严重的且往往是致命性的并发症。多为大出血灶,常发生于基底 节、内囊,其次为大脑白质、脑桥和小脑。出血区域的脑组织完全被破坏,形成囊腔状,其内充满坏死的脑组织和凝血块。有时出血范围甚大,可破入侧脑室(图 8-13)。引起脑出血的原因一方面由于细、小动脉的病变,另一方面,脑出血多发生于基底节区域(尤以豆状核最多见),供养该区的豆纹动脉从大脑中动脉呈 直角分出,直接受到大脑中动脉压力较高的血流冲击,易使已有病变的豆纹动脉破裂出血。此外,血压突然升高(如情绪激动时)亦易使病变的动脉破裂出血。临床 上,患者常骤然发生昏迷、呼吸加深和脉搏加快。严重者可发生陈-施(Cheyne-Stokes)呼吸、瞳孔反射及角膜反射消失、肢体弛缓、肌腱反射消 失、大小便失禁等症状。出血灶扩展至内囊时,引起对侧肢体偏瘫及感觉消失。出血灶破入侧脑室时,患者发生昏迷,常导致死亡。左侧脑出血常引起失语,脑桥出 血可引起同侧面神经麻痹及对侧上下肢瘫痪。

图8-13 高血压病之脑出血
大脑左侧内囊出血并破入侧脑室
5.视网膜的病变 视网膜中央动脉亦常发生硬化。眼底镜检查可见这些血管迂曲,颜色苍白,反光增强,呈银丝样改变。动、静脉交叉处静脉呈受压现象。严重者视乳头发生水肿,视网膜渗出和出血,患者视物模糊。
(二)恶性高血压
恶性高血压(malignant hypertension)又称为急进型高血压,可由良性高血压恶化而来,或起病即为急进性。病理变化主要见于肾和脑。
1. 肾的变化 镜检下,可见细动脉坏死(arteriolonecrosis)(纤维素样坏死),坏死累及内膜和中膜,并有血浆成分内渗(insudation),使管 壁极度增厚。HE染色切片上,受累血管壁呈嗜伊红性和折光性,免疫组织化学检查证明其中含有纤维蛋白、免疫球蛋白、补体。可见核碎片,但炎性细胞浸润极少 见。有时可见到坏死性细动脉炎,在坏死的血管壁及周围有单核细胞及中性粒细胞浸润,但这种动脉炎不累及弓形动脉及叶间动脉。入球动脉坏死常波及肾小球,使 肾小球毛细血管丛发生节段性坏死。细动脉坏死常并发血栓形成,可引起出血及微梗死。小动脉的变化颇具特征性,表现为增生性动脉内膜炎 (proliferative endarteritis),内膜显著增厚,其内有多数SMC增生,并呈向心性排列,形成层状葱皮样病变。SMC产生大量胶原及蛋白多糖,管腔陷于高度狭 窄。然而,这些变化并非恶性高血压所特有,类似的变化亦见于肾移植慢性排斥反应、进行性系统性硬化等。肉眼观,肾表面平滑,可见多数出血点,切面可见多数 斑点状微梗死灶。
2.脑的变化 脑的细、小动脉亦可发生同样病变,常引起局部缺血、微梗死和脑出血。
临床上,有严重的高血压,血压值超过30.66/17.3kPa(230/130mmHg)。可发生高血压脑病。常有持续蛋白尿、血尿及管型尿。患者多于一年内因尿毒症、脑出血或心力衰竭致死。